 link
link
Hola amigos de steemit; ¡hoy quiero hablarle de un tema muy relevante para nuestra salud como es la Arteriosclerosis y lo que esto involucra!
Arteriosclerosis; Es una enfermedad del sistema arterial que se refiere a un grupo de trastornos, es decir es un término que abarca diversas enfermedades, las cuales se caracterizan por engrosamientos fibrosos arteriales localizados y la pérdida de elasticidad de las paredes arteriales.Tomando en consideración que la Arteriosclerosis involucra a las pequeñas arterias , mientras que la Aterosclerosis que se subdivide de esta involucra a las grandes arterias.
 link
link
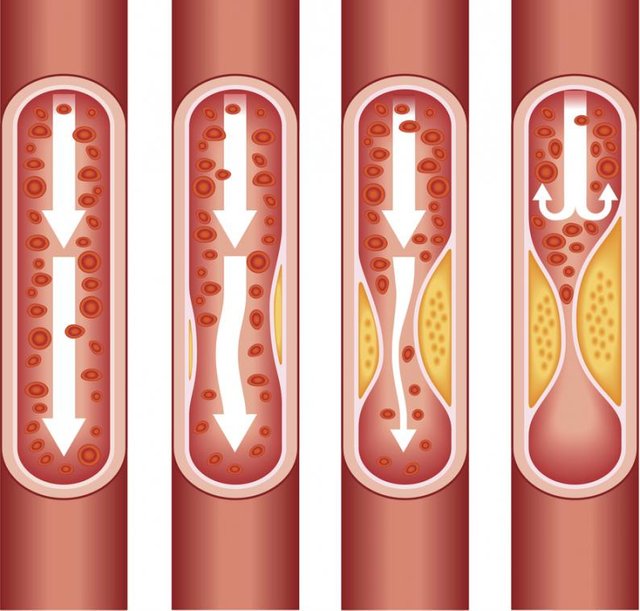
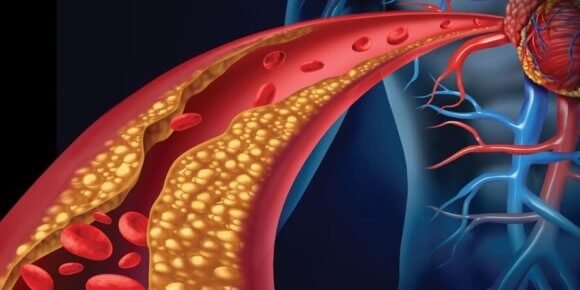
La más común de estas enfermedades es la “Aterosclerosis” de evolución crónica, del griego athero “masa blanda” y sclerosis “endurecimiento” que es un tipo de arteriosclerosis donde se deteriora la cubierta interna de la arteria y se engrosa la pared debido a la depósito e infiltración de productos de desecho celular, el calcio, el colesterol y los depósitos grasos en las paredes de las arterias de mediano y grueso calibre. Esto provoca una reacción inflamatoria, la multiplicación y migración de las células musculares lisas de la pared, que van produciendo disminución del diámetro de la arteria (luz arterial), provocando la disminución o el bloqueo completo del flujo sanguíneo, lo que ocasiona una privación de oxígeno y nutrientes a los órganos vitales y provocando una isquemia. Los engrosamientos concretos son denominados placa de ateroma o ateromatosis.

Teoría de la reacción contra una agresión. Está constituida por lo que anteriormente se denominaban la teoría de infiltración lipídica o insudación y la teoría de incrustación o trombogenia.
Según esta teoría, las células endoteliales de la íntima están sometidas a lesiones repetidas. La lesión endotelial puede ser mínima o grave y provoca una pérdida de la función normal de las células. En los casos extremos, las células pueden descamarse. Son ejemplos de agresiones al endotelio, el hipercolesterolemia crónicas, el estrés mecánico de la hipertensión y las lesiones inmunológicas que producen después de un trasplante cardiaco o renal. La disminución de las células endoteliales funcionantes en los puntos susceptibles de árbol arterial provocaría la exposición del tejido subendotelial a las grandes concentraciones de componentes de plasma. Esto puede desencadenar una secuencia de sucesos que incluyen la adhesión de monocitos y plaquetas, la migración de monocitos al interior de la íntima para convertirse en macrófagos, la agregación plaquetaria y la formación de micro trombos, y la liberación de los productos secretorios de plaquetas y macrófago, entre ellos factores de crecimiento y citoquinas, juntos a componentes del plasma, entre ellos lipoproteínas y hormonas como la insulina. Esto podría estimular la proliferación de las células musculares lisas de la íntima en lugares de la lesión.

Teoría del óxido nítrico. Se ha postulado que el óxido nítrico puede desempeñar un papel como inhibidor endógeno de la formación de lesiones inhibiendo la hiperplasia de la íntima, así como el flujo de monocitos-macrófagos en las lesiones ateromatosas. Por tanto, el estado de bioactividad deficiente del óxido nítrico, o disfunción endotelial, potencia en el proceso de progresión de la enfermedad vascular al permitir la perdida de la dilatación dependiente del endotelio. El colesterol en LDL oxidada es metabolizado en la pared arterial causando un aumento en la producción de radicales libres de oxigeno que reaccionan con el óxido nítrico disponible y lo inactivan. La LDL oxidada, además, es capaz de impedir la generación de la sintetasa del óxido nítrico, y por ende, no ocurre la reacción catalítica a partir de L-Arginina.
Teoría monoclonal. Sugiere que lesiones proliferativas de la íntima son consecuencias de la multiplicación de células musculares lisas individuales. La senescencia clonal focal explicaría como el proceso intrínseco del envejecimiento puede contribuir a la aterosclerosis según esta hipótesis las células musculares lisas que proliferan en la íntima para formar placa de ateroma están sometidas a un control de retroalimentación por inhibidores de mitosis formados por las células musculares lisas de la media adyacente, y este sistema de control tiende a fallar con la edad a medida q estas células mueren y no son sustituidas adecuadamente.

Fases de la formación de la placa ateromatosa: Una placa de ateroma es un cúmulo de colesterol en la pared de una arteria. Los depósitos iniciales son estrías grasas formadas por lípidos, células musculares lisas y macrófagos que contienen lípidos. Para explicar la formación de esta placa es importante recordar que existen varios tipos de colesterol: el LDL, el HDL y el VLDL; siendo el LDL el más importante ya que es el que tiene más afinidad a los proteoglicanos.
Acumulación de lipoproteínas: La formación de la placa se inicia con la acumulación de partículas de LDL en la capa íntima arterial debido a que estas cuando viajan por el torrente sanguíneo tienen más probabilidad de tener contacto con el endotelio ya que son moléculas de baja densidad.
Cuando estas partículas hacen contacto con el endotelio este aumenta su permeabilidad y las LDL empiezan a ingresar, una vez dentro se asocian a los proteoglicanos (ricos en condroitin-sulfatos) que están contenidos en la matriz extracelular. Esa formación de los complejos LDL-proteoglicanos hará que las partículas de LDL se queden retenidas allí y se acumulen.
Modificaciones oxidativas de las lipoproteínas: Una vez formados los complejos LDL-proteoglicanos, las partículas de LDL van a sufrir el fenómeno de oxidación formándose rápidamente muchas moléculas de LDL oxidadas.

Adhesión de leucocitos: Una vez formadas las moléculas de LDL oxidadas hay una de ellas (la lisofosfatidil-colina) que hace que al tener contacto con las células endoteliales inducen a que estas expresen receptores en su membrana. Estos receptores van a ser los VCAM-1(moléculas de adhesión celular), ICAM-1 (moléculas de adherencia intercelular) y las selectinas L y P y sirven para el reconocimiento de los glóbulos blancos (monocitos y linfocitos) los cuales al interactuar con las células endoteliales creando un foco de adhesión.
Penetración de los leucocitos: Gracias a los receptores antes mencionados los monocitos van a penetrar la túnica íntima con la finalidad de eliminar las moléculas de LDL que están contenidas allí.
Una vez en la túnica íntima estos van a liberar citosinas (interleucina 1 y el factor de necrosis tumoral alfa) que me estimularán a las células endoteliales para que sigan expresando más receptores y así permitir la entrada de más monocitos y linfocitos.
Migración de los monocitos: Los monocitos tienen la capacidad de migrar a través de las hendiduras intercelulares, alcanzando el subendotelio, donde se transforman en macrófagos y fagocitan las LDL ya oxidadas, dándome como resultado macrófagos con un plasma rico en LDL, luego se transforman en las llamadas células espumosas que en cortes se observan como estrías grasas en las cuales se crean pequeños núcleos necróticos por apoptosis de los macrófagos. Como los macrófagos se mueren y no cumplen el objetivo el tejido fibroso me va a englobar esas estrías de grasa con la finalidad de aislarlo y cerrarlo como un cuerpo extraño.

Proliferación de células musculares lisas: Como los macrófagos no cumplen con su objetivo entran en su papel las fibras musculares lisas que van a migrar de la túnica media a la íntima debido al gran aumento de producción de componentes de la matriz extracelular como los proteoglicanos y el colágeno que me generan la cubierta fibrosa de la placa de ateroma dando como resultado una masa rodeada de fibras colágenas y proteoglicanos con contenido de lípidos con una parte central necrótica que es la llamada placa de ateroma.
Esta placa crece y crece ocasionando una protrusión de esa masa rompiendo el endotelio, allí las plaquetas que están deambulando por la sangre se adhieren (adherencia plaquetaria) debido a la afinidad de estas por el colágeno. Una vez adheridas liberan mediadores químicos como los tromboxanos, la serotonina y atraen más plaquetas formándose un tapón plaquetario el cual me va a originar un mecanismo de coagulación.

Las fibrinas caen sobre el tapón plaquetario y me atrapa a los glóbulos rojos formando un coagulo que obstruye la luz, este coagulo puede desprenderse formando trombos (coágulos viajantes) que en la arteria coronaria me puede ocasionar un infarto al miocardio y en arterias del cerebro me puede producir isquemia cerebral.
De darse este fenómeno en una lesión en progreso, pudiese llevar a una mayor deposición de LDL con aumento de su tasa de oxidación iniciándose así una nueva vuelta del ciclo aterógeno y expandiendo su efecto.
Anatomía patológica de la lesión aterosclerótica
Las anomalías morfológicas claves en la arterioesclerosis consisten en engrosamientos focales de la íntima y acumulaciones lipídica, produciendo las características placas ateromatosa, también denominadas placas fibrosa o lipídica, que es el levantamiento o elevación de la íntima, tiene un aspecto entre blanco y amarillo blanquecino y sobresale en la luz de la arteria, varían en tamaño de 0.3 a 1.5 cm de diámetro, pero en ocasiones se unen para formar masas grandes.

Estrías grasas: Son lesiones planas o apenas sobre elevadas, lineales o maculares, amarillentas y se confinan a la íntima, como no están muy elevadas no alteran el flujo sanguíneo, representando la lesión más temprana de la ateroesclerosis.
Al principio parecen contener un solo tipo de células, una célula espumosa que consta de macrófagos llenos de lípidos, conforme la estría crece, lo hace mediante fijación y migración continua de monocitos hacia la íntima, con su consecuente transformación en macrófagos, después las células de músculo liso parecen migrar a la íntima y también acumulan lípidos y toman el aspecto de células espumosas, favoreciendo así el crecimiento y alargamiento de las estrías grasas.

Se observan frecuentemente en la aorta torácica en los niños ya al primer o segundo año de vida. Se ven frecuentemente en la pared posterior de la aorta en relación a la salida de las arterias intercostales. Pueden encontrarse en individuos jóvenes en los mismos sitios anatómicos que ocuparán más tarde las lesiones avanzadas (En los sitios anatómicos que pueden estar predispuestos al desarrollo de placas), o permanecer como estrías grasas toda la vida. En la aorta ascendente las estrías tienden a disponerse en dirección perpendicular al eje del vaso, en la porción torácica en forma paralela y en la porción lumbar irregularmente. Aunque las estrías grasas pueden ser precursoras de las placas, no todas las estrías grasas están destinadas a convertirse en placas fibrosas o lesiones más avanzadas.
Edema Focal (placa gelatinosa); Son formaciones lentiformes blancas y grises, pueden ser circunscritas, redondas u ovales con un tamaño de hasta 1cm de diámetro. Microscópicamente estas lesiones son focos de edema de la íntima, representativos de una trasudación de plasma que separa a los elementos extracelulares, y en donde se encuentran dispersas sustancias grasas y fibras musculares lisas. Se dispone de poca información sobre la edad en que aparecen y la distribución de las frecuencias.

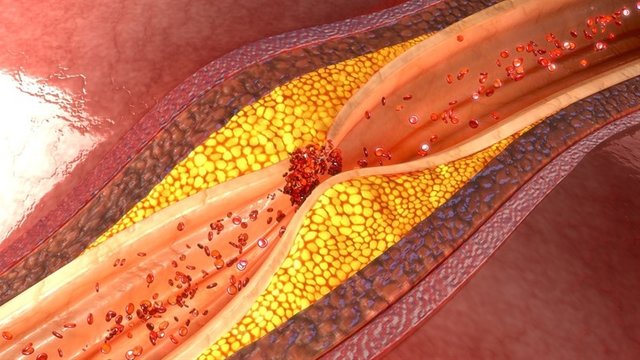
Esta placa gelatinosa se puede cargar de lípidos y transformarse en una placa ateromatosa. Placas fibrosas; Son llamadas también placas arterioescleróticas, placas ateromatosas, placas fibrolípidica y placa fibroadiposa; estas lesiones son unas estructuras sobre elevadas de color gris a blanco nacarado, de superficie lisa, que se localizan en la íntima y su tamaño oscila desde milímetros hasta más de un centímetro, suelen ser elongadas, siguiendo el eje mayor de la arteria. Las placas por lo general se ubican en la íntima y pueden llegar a la media. Las lesiones típicas presentan una zona central blanda y amarillenta que consta de grandes números de células musculares lisas, algunas de las cuales están llenas de vacuolas de lípidos, también contiene muchos macrófagos, de los que casi todos la forman las células espumosas, junto con número variable de linfocitos T y B, estas acumulaciones de células suelen estar por arriba de una zona más profunda de células espumosas necróticas y de restos, estas áreas necróticas a veces se calcifican y a menudo pueden contener cristales de colesterol.
Conforme las placas crecen, causan atrofia y fibrosis de la túnica media subyacente, lo que reduce la elasticidad y la resistencia de la pared vascular, inducen un infiltrado linfocitario en la adventicia contigua y generan nuevos vasos sanguíneos de pequeño calibre a nivel de sus bordes. Sobre las placas también pueden formarse trombos murales, u organizarse e incorporarse a ellas, la formación de conductos en los trombos organizados constituye otro mecanismo de vascularización de la placa.

Un ateroma típico puede sufrir cualquiera de las siguientes cuatro modificaciones para formar las llamadas placas complicadas: En la enfermedad avanzada las placas con frecuencia experimentan calcificación masiva o en parches y las arterias pueden convertirse en tubos rígidos.
Formación de fisuras o ulceras en la superficie luminal con rotura de la placa que descarga residuos en el interior del torrente sanguíneo (embolo de colesterol).

Fisuras o lesiones ulceradas superpuestas a la trombosis. En una placa puede producirse hemorragias con pérdida de la integridad del endotelio (ulceración temprana) con flujo de sangre procedente de la luz vascular al interior de la placa; la hemorragia también puede originarse en los capilares que rodean la placa. A veces la hemorragia levanta la placa y la rompe. Estas cuatro complicaciones se presentan sobre las placas en cualquier combinación. Es evidente que la ulceración, la trombosis y la hemorragia en el interior de la placa tienen grandes consecuencias en los vasos sanguíneos de pequeño calibre, como en el corazón y cerebro puesto que pueden causar obstrucción vascular completa. En vasos de mayor calibre (aorta) estas complicaciones tienen pocos efectos sobre el diámetro de la luz vascular, pero el daño de la túnica media subyacente puede producir aneurisma arterioesclerótico, casi siempre en la aorta distal, por debajo de las arterias renales.

Quilomicrones y aterosclerosis; Los quilomicrones son lipoproteínas sintetizadas en el epitelio del intestino caracterizadas por poseer baja densidad. Son grandes partículas esféricas que recogen desde el intestino delgado los triglicéridos, los fosfolípidos y el colesterol ingeridos en la dieta llevándolos hacia los tejidos a través del sistema linfático. Están compuestos en un 90% por triglicéridos, 7% de fosfolípidos, 1% colesterol, y un 2% de proteínas especializadas, llamadas apoproteínas.
 link
link
Las proteínas que contienen, principalmente la Apo B48, tienen, entre otras funciones, la estabilización de las moléculas de lípidos en un entorno acuoso como el plasma sanguíneo. Esto se debe a que las grasas no se pueden disolver en un medio acuoso (son hidrofóbicas), para eso necesitan proteínas que las recubran para dejar expuestos solo la parte polar de dicha proteína y de esta manera poder disolver la grasa en el plasma. Acción similar efectúan las micelas de sales biliares en el quimo. Esto es de suma importancia para la valoración bioquímica clínica y el diagnóstico de pacientes con enfermedad cardiovascular congénita.
Ruta exógena; La formación de quilomicrones constituye la ruta exógena de transporte de lípidos hasta el hígado: En el intestino delgado captan los triacilglicéridos sobre el quilomicrón inmaduro. Se desplazan por la linfa, donde tiene lugar su maduración: se añaden las apoproteínas Apo E y Apo CII procedente de la lipoproteína HDL, formándose así los quilomicrones. Posteriormente, son transportados a la sangre.

Llegan a los tejidos periféricos, principalmente músculo y tejido adiposo, donde la enzima lipoproteína lipasa degrada los quilomicrones, hidrolizando sus triacilglicéridos a ácidos grasos y glicerol, facilitando así el paso de los ácidos grasos a estos tejidos para su utilización como fuente de energía o almacenamiento, respectivamente. La enzima lipoproteína lipasa es activada por la Apo CII del quilomicrón, por lo que solo actúa sobre los quilomicrones maduros presentes en la circulación sanguínea.
Los Quilomicrones se sintetizan en el enterocito a partir de los lípidos provenientes de la dieta. Tras su paso por los tejidos, se transforman en quilomicrones residuales, que devuelven la Apo CII a los HDL, y son captados por el hígado vía receptores de apoE.

LDL y aterosclerosis; Antes de convertirse en aterogénicas las LDL en la íntima arterial tienen que ser modificadas, estas modificaciones consisten en cualquier cambio en su composición química o en su estado físico. Si los fosfolípidos de la LDL resultan hidrolizados, por fosfolipasas (enzimas hidrolíticas), las LDL se agregan. Si las LDL se unen a los gránulos de heparina de los mastocitos y sus proteasas neutras degradan la apo B, las LDL aumentan de tamaño. Es suficiente la unión de las LDL a los proteoglicanos de la íntima para causar inestabilidad, agregación, fusión y en ocasiones alteraciones de las estructuras.
Una vez modificadas, las LDL son reconocidas por los macrófagos encargados de la limpieza de la íntima arterial, éstos son los que después se transforman en células espumosas o lipófagos. Existe mucha controversia y aún se desconoce con exactitud qué estructura o qué parte de la composición química de la LDL, es la que actúa como atractivo para su ingestión por el macrófago. Las pequeñas partículas de LDL oxidada penetran al interior de las células mediante un proceso de endocitosis específica mediada por receptores, pero para los grandes agregados de LDL el mecanismo de entrada a las células de estos compuestos es mediante la fagocitosis. Estos agregados pueden circular libremente o pueden unirse a los proteoglicanos, el resultado es el depósito del colesterol derivado de las LDL en forma de gotas de ésteres de colesterol en el citoplasma de los macrófagos.

Por razones aún desconocidas algunas LDL no son ingeridas por los macrófagos y se depositan en la matriz extracelular en forma de pequeñas gotas de lípidos y vesículas, las que se localizan en la parte más profunda de la íntima (musculoelástica). Se cree que las LDL son modificadas en el subendotelio (capa más superficial y rica en proteoglicanos) y que la mayor parte de las LDL son removidas por los macrófagos con la formación de las células espumosas o lipófagos. Si las LDL están muy concentradas en el fluido íntimal, algunas escapan del sistema macrofágico de limpieza y emigran hacia la capa más profunda o musculoelástica de la íntima donde se localizan muy pocos macrófagos y se depositan en el espacio extracelular. Con el tiempo las LDL-modificadas se transforman en un centro de colesterol extracelular compuesto de gotas de ésteres del colesterol, vesículas de colesterol-fosfolípidos y cristales de colesterol no esterificados. La muerte de las células espumosas también contribuye al crecimiento del núcleo de colesterol extracelular depositado. Los macrófagos localizados profundos en la íntima arterial entre la capa rica de proteoglicanos y la musculoelástica, fagocitan mucho colesterol y mueren prematuramente por sobre-ingestión de esta sustancia. Las células espumosas consumen mucho ATP en el proceso de esterificación de los ésteres del colesterol y tienen por lo tanto un alto requerimiento de oxígeno, pero la íntima arterial es poco oxigenada.
Niveles elevados de colesterol en la fracción LDL ("colesterol LDL" o "colesterol malo") se asocian fuertemente al desarrollo de enfermedad aterosclerótica. Diversos modelos experimentales y observaciones epidemiológicas sistemáticas apoyan, de hecho, un papel causal del colesterol LDL en la iniciación y progresión de la arterosclerosis. Sin embargo, la realidad médica científica pone de manifiesto que ningún ensayo clínico rigurosamente controlado ha demostrado jamás, de forma concluyente, que la reducción del colesterol LDL pueda prevenir enfermedades cardiovasculares o incrementar la longevidad.
Debe tenerse en mente que este no es el único factor de riesgo asociado a esta enfermedad, y que su manejo médico debe ser planificado sobre la base de la evaluación del riesgo cardiovascular global individual de cada paciente.

Triglicéridos y aterosclerosis; Los niveles elevados de triglicéridos incluidos en la composición de lipoproteínas son considerados como factor de riesgo independiente para la enfermedad coronaria, su relación con este estado patológico se genera cuando se acompaña con niveles plasmáticos bajos de HDL y/o niveles plasmáticos elevados de LDL, como en el caso de los pacientes que sufren hipercolesterolemia familiar.
En condiciones normales los triglicéridos se almacenan en el citosol de las células del tejido hepático, tejido adiposo y tejido intestinal constituyendo la mayor reserva de energía del organismo .En el tejido hepático se almacenan pocos triglicéridos y la mayoría de estos se exportan empaquetados en lipoproteínas de muy baja densidad VLDL cuyo contenido en triglicéridos es aproximadamente del 60% . Una vez son secretadas desde las células hepáticas directamente hacia la circulación las VLDL se les denomina VLDL nacientes, las cuales interactúan con las lipoproteínas de alta densidad HDL. Las HDL aportan a las VLDL nacientes proteínas Apo CII y Apo E y de esta manera se transforman en VLDL maduras. La proteína Apo CII es indispensable en la activación de lipoproteinlipasa LPL, la cual hidroliza los triglicéridos contenidos en las VLDL maduras en ácidos grasos y glicerol
los cuales son interiorizados hacia los tejidos periféricos. De esta manera disminuye la composición de triglicéridos de las VLDL maduras y aumentan su densidad transformándose en remanentes VLDL, denominadas también lipoproteínas de densidad intermedia IDL y por otro lado otra proporción de VLDL sigue hidrolizando sus triglicéridos y pierde Apo E, transformándose en lipoproteína de baja densidad LDL). El componente proteico Apo E es indispensable para que las IDL sean llevadas al interior celular mediante endocitosis mediada por receptores, y generen aclaramiento en la circulación de los remanentes de VLDL.

Otra de las lipoproteínas involucrada en el transporte de triglicéridos y colesterol, son los quilomicrones. Se diferencia de las VLDL en que se forman en el intestino. Siendo los quilomicrones los responsables de la absorción y transporte de los lípidos provenientes de la dieta y siendo los triglicéridos las moléculas lipídicas más abundantes a transportar por estas lipoproteínas, la medida de los niveles de triglicéridos postprandial refleja de alguna manera el comportamiento de los quilomicrones. Es probable, que las partículas de LDL compitan por las mismas vías de remoción de los quilomicrones y sus remanentes, de una manera similar a la competencia entre quilomicrones y VLDL. Por todo lo anterior, se puede evidenciar que el moderado o importante aumento de triglicéridos (150 a 800 mg/dl) puede tener valor aterogénico, ya que indica la presencia de un número excesivo de partículas remanentes de VLDL, que alteran la función de las HDL, de las LDL y, en sí mismas, colaborando con el proceso aterogénico.
Diabetes y Aterosclerosis; La diabetes es uno de los factores más importantes en el desarrollo de la aterosclerosis, en donde la patogenia de la enfermedad, es multifactorial, ya que los pacientes diabéticos están asociados con la hiperlipidemia, hipertensión, anormalidades plaquetarias y niveles bajos de HDL.

El proceso de aterosclerosis se inicia por la acción de la LDL luego de un proceso de oxidación. Dicho proceso es neutralizado por la HDL y antioxidantes, los cuales se encargan de reducir la oxidación del LDL. Pero se ha observado mediante experimentación que la hiperglicemia favorece la oxidación del LDL. También se ha observado que en los diabéticos los niveles de HDL se encuentran bajos, mientras que los de LDL se encuentran altos.
Además de acentuar el proceso ateromatoso que conduce a la aparición de las lesiones ateroscleróticas, la diabetes favorece la inestabilidad de las placas y desencadena la aparición de eventos clínicos. Un estudio reciente confirma que las placas de aterosclerosis de los pacientes diabéticos son más inflamatorias que las placas de los no diabéticos, con acumulación aumentada de macrófagos y de linfocitos T y sobreexpresión de la molécula HLA-DR del complejo mayor de histocompatibilidad. Por otra parte, las placas de los diabéticos contienen un núcleo lipídico más importante, asociado con la presencia de mayor número de macrófagos y de células musculares lisas en apoptosis, lo que acentúa su vulnerabilidad.

La diabetes aumenta en forma muy notoria el riesgo de adquirir coronariopatía, accidente cerebrovascular o arteritis de los miembros inferiores.
Tabaquismo y aterosclerosis; Se ha establecido una correlación positiva entre el consumo de tabaco y la gravedad de la aterosclerosis en las arterias coronarias, cerebrales y la aorta. Debido al gran número de sustancias presentes en el humo del tabaco, en la asociación entre el consumo de tabaco y el desarrollo de aterosclerosis y sus complicaciones pueden intervenir numerosos mecanismos o sistemas como el sistema nervioso, el sistema inmunitario y sus vías mediadoras relacionadas, el sistema de coagulación y el sistema endocrino, así como también los elementos celulares de la sangre y las células y elementos del tejido conjuntivo de las paredes de las arterias.
La disfunción vasomotora, la inflamación y la modificación de los lípidos son componentes integrales del comienzo y la progresión de la aterosclerosis.
Disfunción vasomotora. La exposición al humo del cigarrillo deteriora la vasodilatación dependiente del endotelio (VDE) en los lechos macrovasculares, como las arterias coronarias y humeral y en los lechos microvasculares. Una sólida experiencia demuestra que la disminución de la VDE asociada al tabaquismo es atribuible a una menor disponibilidad de óxido nítrico.

Inflamación; El óxido nítrico también inhibe muchas moléculas inflamatorias que son componentes esenciales del comienzo y la evolución de la aterosclerosis. Varios estudios indicaron que el HC aumenta las cifras de leucocitos en alrededor del 20- 25%.
Modificación del lipograma; El tabaquismo podría favorecer la aterosclerosis, en parte por sus efectos sobre el lipidograma. Los fumadores tienen concentraciones significativamente más altas de colesterol, triglicéridos y lipoproteínas de baja densidad (C-LDL), pero la concentración de lipoproteínas de alta densidad (C- HDL) es menor en los fumadores que en los no fumadores. Más importante aún, el tabaquismo aumenta también la modificación oxidativa del C-LDL.

HDL y arterosclerosis; Los bajos niveles de colesterol HDL correlacionan con un riesgo elevado de desarrollar aterosclerosis. La disminución de las HDL afecta el transporte reverso de colesterol, que es la vía metabólica responsable de la remoción del colesterol excedente de las células periféricas. Las HDL poseen además propiedades anti ateroscleróticas, antiinflamatorias, antioxidantes, y anticoagulantes. Propiedades anti ateroscleróticas de las HDL: Las HDL median el transporte inverso de colesterol, por lo que tiene un papel capital en la eliminación del colesterol de las lesiones ateroscleróticas. Está demostrado que las lesiones ateroscleróticas no son irreversibles, sino que la carga de placas de ateroma puede disminuir cuando se eleva la función de las HDL.
Propiedades antioxidantes de las HDL: Las HDL son capaces de inhibir la oxidación de las LDL y además son las principales lipoproteínas transportadoras de lipoperóxidos en plasma lo que tiene importancia en la eliminación de estos compuestos oxidados.
Propiedades anticoagulantes de las HDL: La HDL estimula la activación de las proteínas inflamatorias C y S La HDL tiene un papel destacado en la inhibición de la activación plaquetaria.
Por eso se denomina al HDL como "buen colesterol": cuanto más alto el nivel de HDL, menor es el riesgo, y viceversa para las LDL. El ejercicio y un consumo moderado de alcohol aumentan el nivel de HDL, mientras que la obesidad y el tabaquismo lo disminuyen.

HTA y aterosclerosis; El conocimiento de los mecanismos por los cuales la (HTA) favorece el desarrollo de esta patología ha sido un tema de creciente interés. Se ha establecido que, junto con el estrés hemodinámico, la disfunción endotelial, el estrés oxidativo y la inflamación vascular son los principales procesos implicados. En este sentido, se ha propuesto que estos procesos, que participan de manera decisiva en el desarrollo, la progresión y las complicaciones de la aterosclerosis, podrían considerarse el nexo entre la HTA y el desarrollo aterosclerótico. En la HTA, el endotelio está expuesto al estrés mecánico creado por el flujo sanguíneo al circular a alta presión.
 link
link
Este estrés hemodinámico produce alteraciones morfológicas y funcionales en las células endoteliales, mediante la activación de “sensores” en la membrana celular, como las caveolas, las proteínas G, las integrinas y ciertos canales iónicos (Ca2+, K+). Los “sensores” activados traducen el estímulo físico del estrés hemodinámico en señales bioquímicas, mediante la activación de numerosas vías de señalización intracelular, las cuales, a su vez, estimulan factores de transcripción nuclear. Éstos, finalmente, activan genes que regulan la producción de factores endoteliales vasoactivos que conducen a una sobreexpresión de agentes oxidantes e inflamatorios. Además, el sistema renina-angiotensina-aldosterona, participa de manera específica en el desarrollo de la disfunción endotelial, el estrés oxidativo y el proceso inflamatorio asociados a la HTA.

Esto es todo por ahora mis queridos amigos de steemit; Espero que tomen en cuenta todas aquellas medidas preventivas de cuidado para su salud, así como lo es tener una dieta balanceada, un chequeo medico permanente, evaluar sus niveles de colesterol, de glicemia, tensión arterial, triglicéridos, sus comidas deben ser bajas en grasas polinsaturadas como carnes y altas en consumo de pescado de piel azul, el consumo de vegetales, legumbres, frutas y hortalizas. Y sobre todo no olvidar evitar el uso del consumo del cigarrillo. No exponerse como fumadores activos ni a ninguno de los miembros de la familia que serían fumadores pasivos como los más perjudicados.
 link
link
Muchísimas gracias por leer mi contenido y apoyarme! Y Que mi Dios me los Bendiga!




























Diooos santo esto post tardara dias para subirlo por multiple razones, la complejidad y la estructura del tema gracias por compartir siempre aprendiendo con usted.. Saludos y mis respetos mi apoyo con mi voto.
Gracias querido amigo ! Dios me lo Bendiga!
Nadie podrá decir que no lo has trabajado el tema. ¡Muy bien!
Muchísimas gracias amigo !
Excelente informacion para compartir! Muy util para la comunidad! Exitos
Muchas gracias por leer mi contenido y apoyarme! Dios te Bendiga!
Congratulations @jbautista74! You have completed the following achievement on Steemit and have been rewarded with new badge(s) :
Click on the badge to view your Board of Honor.
If you no longer want to receive notifications, reply to this comment with the word
STOPTo support your work, I also upvoted your post!
Do not miss the last post from @steemitboard:
SteemitBoard and the Veterans on Steemit - The First Community Badge.
Hola nuevamente @JBautista74. Buen contenido! Te había comentado en estos días los de las negritas en todo el artículo. Saludos!
hola! me gusta asi! gracias por comentar! Dios te Bendiga Grandemente!